Infecções de Coluna – Infecções pós operatórias e Espondilodiscite
A coluna vertebral (ossos), os discos intervertebrais e o saco dural (o revestimento da medula) ou o espaço ao redor da medula podem ser infectado por um grande número de circunstâncias. A infecção pode ser causada por bactérias ou fungos.
Infecções de coluna podem ocorrer após uma cirurgia ou espontaneamente em pacientes com fatores de risco. Fatores de risco para infecções de coluna incluem deficiência nutricional/desnutrição, imunossupressão, infecção pelo HIV, câncer, diabetes e obesidade.
Fatores de risco cirúrgicos para infecções pós operatórias incluem: longo tempo de cirurgia, instrumentação (uso de material), e reoperações. Infecções podem ocorrer em até 4% dos casos cirúrgicos, a pesar de todas medidas preventivas adotadas. A probabilidade de infecção aumenta com o número de cirurgias na área operada. A maioria das infecções ocorrem entre 3 dias e 3 meses após a cirurgia
Os sintomas de infecção de coluna incluem febre, calafrios, dor de cabeça, rigidez de nuca, dor, vermelhidão na ferida, espasmos musculares e drenagem de secreção pela ferida. Em alguns casos, o doente pode notar fraqueza, dormência ou formigamento nos braços e pernas.
Os sintomas podem ser graves, ou muito sutis em alguns casos.
O diagnóstico de infecção de coluna se dá inicialmente através da história e exame físico. O seu médico irá fazer perguntas para avaliar fatores de risco e procurar evidências no exame que corroborem a hipótese de infecção de coluna.
Seu médico poderá pedir uma série de exames para procurar evidências de infecção caso essa seja suspeitada. Estes testes podem incluir radiografias, tomografias ou ressonância. Em alguns casos exames mais específicos podem ser solicitados quando há dúvida diagnóstica. Entre estes exames nucleares do osso como a cintilografia.
Seu médico irá precisar de culturas para determinar o tipo de bactéria ou fungo responsável pela infecção. Cultura do sangue (hemocultura) são geralmente colhidas para pesquisar o agente causal da infecção. Cultura da secreção da ferida é a principal maneira de identificação da bactéria ou fungo e deve sempre que possível ser coletada. Algumas vezes quando a infecção é profunda biopsias com agulha guiadas por tomografia ou ultrassom podem ser necessária para coleta das secreções, este procedimento pode ser realizado com anestesia local.
Seu médico também pode solicitar exames gerais para evidenciar sinais de infecção como leucograma, PCR e VHS. Esses exames podem ter os valores aumentados nos primeiros dias pós operatórios, mas geralmente retornam ao normal ainda na primeira semana. Valores muito aumentados ou aumentos tardios podem representar um sinal de infecção.
O tratamento não cirúrgico de infecções consiste no uso de antibióticos e medicações anti-fúngicas. O tipo e a duração do tratamento depende da gravidade e do organismo que causou a infecção.
Antibióticos ou antifúngicos podem ser aplicados via oral ou intravenosa. A duração do tratamento tipicamente varia de tao curta quanto 7-10 dias até tão longas quanto 6-12 semanas.
Você pode necessitar de acesso venoso especial chamado de acesso venoso central, utilizado para períodos prolongados de antibioticoterapia. Este permite muitas vezes que o medicamento intravenoso possa ser realizado em casa com auxílio de Home-care ou em um hospital-dia, sem necessidade de permanecer internado. O seu médico pode em alguns casos prescrever colete para ajudar no processo de cicatrização da coluna (artrodese) e para ajudar com a dor.
A cirurgia pode ser necessária em muitos casos para lavar a ferida ou sítio infectado, retirando as bactérias e os tecidos infectados. Em outros casos a cirurgia pode ser necessária devido a uma instabilidade mecânica da coluna secundária a infecção. Em casos em que o paciente tem déficit neurológico (fraqueza, formigamento, dormência) também pode ser necessário a cirurgia para descomprimir os tecidos neurológicos acometidos.
As opções cirúrgicas variam desde a simples limpeza das secreções e novo fechamento da ferida até desbridamentos mais extensos com remoção de tecidos infectados. Em casos de instabilidade uma fixação com material (placas, parafusos e hastes) pode ser necessária.
A combinação de cirurgia e antibióticos por longos prazos geralmente são necessárias para tratar completamente a maioria das infecções de coluna.
Durante o tratamento o seu médico irá acompanhar a resposta ao tratamento através da avaliação clínica e de exames laboratoriais como: leucograma, PCR e VHS (exames laboratoriais aumentados em casos de inflamação). Os valores desses exames caem com o tratamento efetivo e podem ser marcadores de resposta a terapia. Valores permanentemente altos ou nova elevação dos valores desses exames podem indicar infecção residual ou recorrente.
Hérnia de Disco Lombar
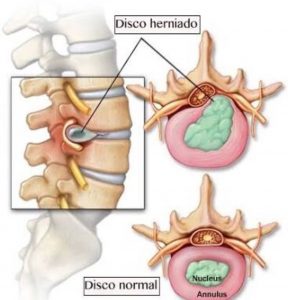
A coluna é formada por uma série de ossos conectados chamados “vértebras”. O disco vertebral é uma combinação de tecidos conjuntivos resistentes que aderem uma vértebra a seguinte, e atuam como amortecedores entre uma vértebra e outra. A parte externa do disco é formada por uma porção dura conhecida como “annulus fibrosus”, no centro o disco é formado por um gel chamado “nucleus pulposus”. A medida a pessoa envelhece o centro do disco começa a perder o conteúdo aquoso, diminuindo sua eficácia como amortecedor. Este fenômeno pode acarretar em extrusão do centro do disco (hérnia de disco ou disco roto) através de uma fissura na capa externa. A maioria das hérnias de disco ocorre nos níveis inferiores da coluna lombar, ao nível da cintura ou abaixo dela.
Uma hérnia de disco lombar pode exercer pressão nos nervos da coluna e causar dor, adormecimento, formigamento ou fraqueza nas pernas. Essa síndrome de dor causada pela compressão do nervo é conhecida como “ciática”. A ciática acomete aproximadamente entre 1 e 2 % de todas as pessoas, habitualmente entre os 30 e 50 anos de idade.
Uma hérnia de disco lombar também pode causar dor nas costas, embora dos nas costas sozinha (sem dor na perna) pode ter muitas causas, além da hérnia de disco.
Infecções de coluna podem ocorrer após uma cirurgia ou espontaneamente em pacientes com fatores de risco. Fatores de risco para infecções de coluna incluem deficiência nutricional/desnutrição, imunossupressão, infecção pelo HIV, câncer, diabetes e obesidade.
Fatores de risco cirúrgicos para infecções pós operatórias incluem: longo tempo de cirurgia, instrumentação (uso de material), e reoperações. Infecções podem ocorrer em até 4% dos casos cirúrgicos, a pesar de todas medidas preventivas adotadas. A probabilidade de infecção aumenta com o número de cirurgias na área operada. A maioria das infecções ocorrem entre 3 dias e 3 meses após a cirurgia
A maioria dos pacientes (80 a 90%) com hérnia de disco aguda melhoram sem necessidade de cirurgia. O seu médico habitualmente iniciará o seu tratamento com medidas conservadora (não cirúrgicas). Se a dor se mantém te impede de seguir com seu estilo de vida normal após o tratamento conservador, é provável que o seu médico recomende o tratamento cirúrgico.
Embora a cirurgia não melhore a força normal da perna quando esta tem fraqueza, ela permite que o deficiência d o membro se progrida e pode ajudar com a dor que sente nela. Habitualmente se recomenda a cirurgia para aliviar a dor na perna (ciatalgia), nesses casos o índice de melhora chega a 90%. A cirurgia é menos eficaz para a dor nas costas/lombar.
O seu médico pode receitar tratamentos não cirúrgicos, os quais incluem um período curto de repouso, medicamentos anti-inflamatórios, medicamentos analgésicos para controlar a dor, fisioterapia, exercícios ou injeções epidurais de corticoides. Se for recomendado repouso, você deve seguir as recomendações de tempo na cama. Um repouso extenso pode endurecer as suas articulações e debilitar seus músculos, o que dificultará realizar as atividades que poderiam ajudar a reduzir a dor. Pergunte ao seu medico se deve continuar a trabalhar enquanto realiza o seu tratamento.
Seu médico pode começar o tratamento e, com ajuda de um fisioterapeuta, te ensinar e treina-lo a realizar as atividades da vida diária sem exercer mais esforço a parte inferior das costas.
Os objetivos do tratamento não cirúrgico são reduzir a irritação do nervo e do disco, e melhorar o função geral. Na maioria dos pacientes esses objetivos são alcançados com um programa de reabilitação adequada.
Alguns dos primeiros tratamentos que seu medico em conjunto com seu fisioterapeuta podem prescrever incluem ultrassom terapêutico, estimulação elétrica, bolsas de água quente e de água fria e massagens para reduzir a sua dor e espasmos musculares associados, o que facilitará o início do programa de exercício.
A princípio, os exercícios que te ensinem incluem estiramentos leves ou alterações posturais para reduzir a dor lombar e das pernas. Quando a dor estiver menor, provavelmente se utilizem exercícios mais enérgicos para melhorar a flexibilidade, força, resistência e capacidade para que você recupere o seu estilo de vida normal.
A fisioterapia deve ser começada imediatamente e ser modificada a medida que avance a a recuperação. O aprendizado e a continuidade do programa de exercício e fisioterapia em casa são partes importantes do tratamento.
Os medicamentos usados para a controlar a dor incluem diversas classes medicamentosas. A maior parte da dor pode ser tratada com analgésicos comuns como dipirona, paracetamol, naproxeno e ibuprofeno. Algumas vezes relaxantes musculares podem ajudar no tratamento da dor lombar. Se a dor for intensa e persistente, seu médico pode receitar opioides (classe de medicamentos da morfina) por um período curto, os mais utilizados são a codeína e o tramadol. No entanto, você deve tomar somente a dose de medicações necessária, já que tomar quantidades maiores não o ajudará a se recuperar mais rápido e pode causar efeito colaterais secundários não desejados (como constipação e sonolência) e pode gerar dependência.
Todos os medicamentos devem ser tomados seguindo suas indicações. Assegure-se de comunicar seu médico sobre qualquer classe de medicações que esteja usando (inclusive remédios de venda livre) e, se ele te receita medicamentos para dor, informe-o quais resultados está tendo com essas medicações.
Os anti-inflamatórios não-esteroides (AINEs) são analgésicos e também são usados para reduzir a inflamação e inchaço muscular e neural causado pela hérnia de disco. São exemplos o naproxeno, cetoprofeno e ibuprofeno. Quando em uso de AINEs você e seu médico devem estar atentos aos efeitos colaterais como sangramentos, mal-estar gástrico e lesões renais. Por esses efeitos secundários o uso crônico de AINEs é raramente recomendado e deve ser acompanhado pelo seu médico.
Há outras medicações com efeito anti-inflamatório disponíveis. As vezes podem ser receitados corticoides (orais ou injetáveis) para a dor nas costas e perna intensa, pois estes têm efeitos anti-inflamatório mais poderoso. No entanto os corticoides também possuem muitos efeitos secundários indesejados. O risco e benefício do uso deste medicamento deve ser discutido com o médico.
Se você tiver dores na perna intensa, pode-se recomendar o uso de injeções epidurais ou “bloqueios”. Estas são injeções de corticoides no espaço epidural (área que está ao redor dos nervos) aplicadas por um médico com capacitação especial para a técnica. As injeções podem ser repetidas se necessário caso o efeito da medicação local cesse. O objetivo da injeção é reduzir a inflamação do nervo e do disco.

As injeções de pontos gatilhos miofaciais são injeções de anestésicos locais diretamente nos músculos doloridos que se encontram ao longo da coluna e na parte posterior da pélvis. Embora úteis em controlar as dores musculares associadas, as injeções de pontos gatilhos não ajudam a tratar a hérnia de disco.
O objetivo da cirurgia é fazer que a hérnia de disco deixe de comprimir e irritar os nervos. O procedimento mais comum se chama “discectomia”, procedimento no qual se retira parte do disco intervertebral. A fim de ver o disco com clareza, as vezes é necessário retira parte da lâmina, o osso que se encontra na parte de trás da vértebra. O procedimento tem se tornado cada vez mais minimamente invasivo e atualmente ele é habitualmente realizado através de endoscopia ou microscopia com incisões pequenas e mínimo dano aos demais tecidos (pele, músculos e osso).
A discectomia habitualmente é realizada sobre anestesia geral. O paciente se posiciona de barriga para baixo na mesa de cirurgia. Se realiza uma pequena incisão na pele, sobre a hérnia de disco. Para ter acesso a hérnia pode ser necessário retirar pequeno componentes do osso que a circunda para que o cirurgião possa ver o osso comprimido. Então é realizado a retirada da hérnia de disco e de qualquer fragmento que esteja comprimindo o nervo. Geralmente é uma cirurgia rápida, com pouco sangramento.
Se o seu sintoma principal for a dor na perna (ao invés de dor lombar), pode esperar bons resultados da cirurgia. Antes da cirurgia, seu médico realizará exames e provas para certificar que a hérnia visualizada na imagem justifica a sua dor. Caso após toda a avaliação seu médico esteja seguro de que você tenha uma compressão nervosa, sua probabilidade de alívio significativo da dor após a cirurgia é de aproximadamente 90%. No entanto não se deve esperar ausência de dor todos os dias, mas sim o controle da dor e restabelecer seu estilo de vida normal (trabalho, atividades físicas e etc.).
A grande maioria dos pacientes não apresentam complicações após a cirurgia, porém é possível que ocorra sangramentos, infecções, fistula liquórica (lesão da membrana que reveste o nervo e a medula com saída do líquido da coluna), e lesão do nervo. É possível também que o disco volte a herniar e retornar os sintomas tardiamente. Isso acontece em 5% dos casos.
Peça ao seu médico que indique as restrições relacionadas ao pós-operatório. Você poderá andar no mesmo dia após recuperado do efeito da anestesia. A maioria dos pacientes recebem alta em 24h, algumas vezes recebem alta no mesmo dia.
Uma vez em sua casa, durante as primeiras quatro semanas, deve-se evitar dirigir, permanecer sentado por períodos prolongados e levantar pesos excessivos. É importante reabilitação fisioterápica após a cirurgia.
Em alguns casos raros uma hérnia de disco pode comprimir os nervos que controlam a bexiga, os intestinos provocando o descontrole da função destes. Associado a formigamento e dormência das regiões íntimas. Nesses casos é necessária uma descompressão o mais rápido possível da hérnia. Se isto ocorre deve procurar imediatamente seu médico ou um pronto socorro.