The good, the bad and the ugly
O tratamento padrão atual recomendado para acidente vascular cerebral isquêmico (AVCi) associado a oclusão de grandes vasos é trombólise endovenosa seguida por trombectomia mecânica. A trombólise endovenosa teve seu benefício demonstrado e aprovação pelo FDA em 1996. A trombectomia mecânica, por sua vez, teve seu primeiro device aprovado pelo FDA em 2004, porém só em 2015, com uma nova geração de devices, foi demonstrado o benefício clínico da trombectomia em adição à trombólise endovenosa. Parênteses: a aprovação de dispositivos médicos segue um fluxo muito mais condescendente que a aprovação de medicamentos, mas isto é assunto para outra discussão. Voltando: cinco anos após, já começam a sair os resultados dos primeiros ensaios clínicos avaliando se a trombólise antes da trombectomia acrescenta benefício.
Por que avaliar se podemos abandonar a trombólise?
O racional tem duas principais justificativas: a trombólise aumenta o risco de sangramento/transformação hemorrágica; 1 e a efetividade da trombólise para oclusão de grandes vasos é limitada. 2 Nos ensaios clínicos que avaliaram o benefício adicional da trombectomia, a proporção de recanalização de oclusão de grandes vasos observada antes da trombectomia foi de 10% (Alteplase) a 20% (Tenecteplase). 3 Por fim, a equipoise clínica (a base ética para randomização dos pacientes em dois grupos) se estabeleceu com os resultados de estudos observacionais e análises post-hoc de ensaios clínicos sugerindo que a trombólise não acrescentaria benefício, porém com o risco adicional de sangramento intracraniano, aumento teórico do tempo para início da trombectomia mecânica e maior custo associado. 4,5
O ensaio clínico DIRECT-MT
Este é o primeiro ensaio clínico randomizado publicado sobre a questão. Existe um outro ensaio clínico randomizado (SKIP trial) apresentado no International Stroke Conference 2020, mas ainda não foi publicado na íntegra. 6 O DIRECT-MT foi um estudo de não-inferioridade, desenvolvido na China e randomizou 656 pacientes adultos com oclusão da artéria carótida interna intracraniana ou artéria cerebral média (M1 ou M2 proximal) para trombólise endovenosa com Alteplase seguida por trombectomia mecânica ou trombectomia mecânica direto, sem trombólise prévia. Os dispositivosutilizados para a trombectomia foram primariamente stent-retrievers (>95%). 7
A estratégia de trombectomia direta foi não-inferior para o desfecho primário do escore na escala de Rankin modificada (mRS) em 90 dias avaliada de forma ordinal (common odds ratio 1.07, IC 95% 0.81 – 1.40). Não houve diferença também para nenhum dos desfechos secundários de morte em 90 dias, reperfusão ao final da trombectomia, reperfusão em 24-72h, NIHSS em 24h e 5-7 dias, volume final do infarto, mRS em 90 dias avaliada de forma dicotômica, qualidade de vida (EQ-5D-5L) ou funcionalidade (escala de Barthel). O único desfecho secundário com diferença estatisticamente significativa foi a reperfusão antes da trombectomia, um pouco menos frequente no grupo que não recebeu a trombólise (2,4 vs 7,0%, OR 0.33, IC 95% 0.14 – 0.74). Não houve diferença estatisticamente significativa para nenhum desfecho de segurança (hemorragias intracranianas sintomáticas e assintomáticas, embolização e novas isquemias e complicações no sítio de punção para a trombectomia).
The good
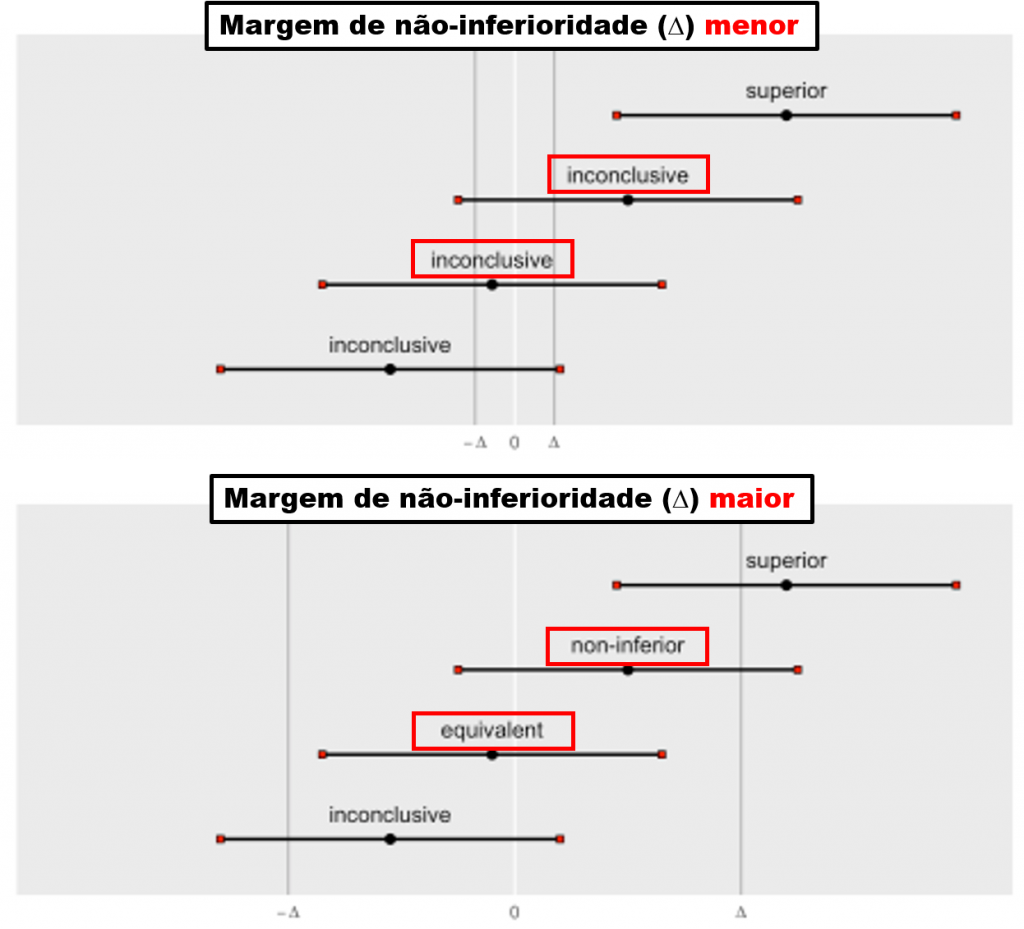
A primeira coisa a se avaliar em estudos de não-inferioridade é se a escolha deste desenho está bem justificada. A nova intervenção/estratégia a ser testada, comparada à intervenção/estratégia controle padrão, deve apresentar algum benefício (em geral, relacionado à disponibilidade do tratamento, facilidade de administração, custo ou tempo dispendido) ou menor risco (menos efeitos adversos ou colaterais). Por ser um tipo de estudo altamente dependente da margem de não-inferioridade pré-estabelecida (que pode ser excessivamente ampla propositalmente), pode ser utilizado de forma inadequada para aprovar novas medicações, muitas vezes mais caras, sem qualquer vantagem comparado ao tratamento padrão já utilizado. No caso do DIRECT-MT, o estudo de não-inferioridade está bem justificado.
Outros parâmetros metodológicos também foram de boa qualidade. Trata-se de um estudo bem desenhado, com baixos riscos de vieses em geral. O protocolo e o plano de análise foram publicados previamente e seguidos conforme planejado, sob supervisão de um advisory board e data and safety monitoring board internacionais. Não houve cegamento dos pacientes ou equipes médicas que atendiam os pacientes, porém a avaliação dos desfechos primário e secundários foi feita de forma cega por um comitê externo e laboratório de imagem central. O desfecho primário (funcionalidade pela mRS) foi relevante clinicamente, objetivo e clássico para estudos na área. A ausência de diferença entre os grupos foi robusta em análises de sensibilidade (análise por protocolo e mRS analisado de forma dicotômica) e sem heterogeneidade em análise de subgrupos.
Ainda que a proporção de reperfusão antes da trombectomia tenha sido maior no grupo que recebeu o trombolítico, a reperfusão após a trombectomia e, principalmente, o desfecho clínico funcional foram semelhantes entre os grupos. Em outras palavras, a eficácia final no curto prazo (imediatamente ou poucos dias após) e médio prazo (90 dias) foi semelhante entre as estratégias.
The bad
Uma das principais críticas a este estudo recai sobre a margem de não-inferioridade muito ampla. Foi planejada uma tolerância de inferioridade (margem de não-inferioridade) representada por um OR de até 0,8 (até 20% de inferioridade relativa). Em termos absolutos, a margem de inferioridade máxima tolerada foi de -5% em desfecho funcional bom (mRS 0-2). 8 Apesar de bem fundamentada nos resultados prévios do ensaio clínico MR CLEAN, de fato não seria uma diferença tão desprezível, já que representaria um NNH (number needed to harm) de até 20. Ou seja, não foi possível descartar um malefício de até 1 paciente com desfecho funcional pior para cada 20 tratados apenas com trombectomia, sem trombólise.
Fala ainda a favor da trombólise o fato de que esta não atrasou a realização da trombectomia. O tempo mediano entre a randomização e o início da trombólise foi de 7 minutos e a diferença entre os grupos para punção/início da trombectomia foi de 5 minutos (36 vs 31min). Não podemos esquecer, entretanto, que, fora do contexto de centros de referência durante um ensaio clínico randomizado (e toda a organização e padronização de fluxo que isso envolve), este atraso pode ser um pouco maior.
Os resultados de desfecho funcional foram um pouco piores no DIRECT-MT (para ambos os grupos) que em outros ensaios clínicos de trombectomia mecânica. Enquanto no DIRECT-MT mRS 0-2 foi atingido por ~36% dos pacientes, no HERMES (metanálise de 5 RCT de trombectomia mecânica com critérios de inclusão semelhantes) este número foi de ~46%, apesar de proporções semelhantes de reperfusão. 9 É possível que os resultados sejam piores devido à população chinesa, com maior proporção de oclusão carotídea intracraniana (DIRECT-MT ~35% vs HERMES ~20%), mas isto provavelmente tem pouca influência no resultado do ensaio clínico em si pois ocorreu em ambos os grupos.
O editorial expressa surpresa pelo fato de um aumento (não significativo) de reperfusão ao final da trombectomia (84,5% vs 79,4%) não ter se traduzido em maior benefício clínico. 10 E levanta a possibilidade de atribuir isto ao curto espaço de tempo entre a trombólise e a trombectomia (29min), o que não teria permitido o efeito do trombolítico se expressar. Ainda que um maior tempo entre a trombólise e a trombectomia realmente possa se traduzir em maior evidência do benefício do trombolítico, principalmente no contexto de trombólise em centros menores com posterior transferência para trombectomia, não acredito que esta seja a explicação para a aparente discrepância entre reperfusão e benefício clínico no DIRECT-MT especificamente. Em centros de referência com pronta disponibilidade de serviço de endovascular, o tempo será curto mesmo e o que faz diferença, no fim das contas, é o sucesso da reperfusão ao final da trombectomia. Se quisermos encontrar uma justificativa, no DIRECT-MT, acredito que a pequena diferença absoluta na taxa de reperfusão (84,5 – 79,4 = 5,1%, RR 1,06, IC 95% 0,98 – 1,15) pode ter sido contrabalanceada pela pequena diferença absoluta nas taxas de sangramento assintomático e sintomático (42,3 – 37,6 = 4,7%, RR 1,12, IC 95% 0,93 – 1,36). No entanto, ambas são diferenças pequenas em desfechos substitutos e não significativas – e, portanto, apenas especulação. Maior tamanho amostral poderia “tornar significativa” tanto uma quanto a outra diferença, caso estas se mantivessem.
Por fim, será que o resultado teria sido diferente se outro trombolítico tivesse sido utilizado, notadamente a Tenecteplase? Esta tem administração em bolus e mecanismo de ação mais seletivo, sendo que ensaios clínicos e metanálises tem sugerido que, comparado à Alteplase, apresente melhores resultados de reperfusão (~20% vs ~10%) e resultados funcionais não-inferiores ou até superiores. 3,11
And the ugly
O tratamento do AVCi no mundo real no Brasil é um verdadeiro faroeste. Apesar de e devido ao que foi discutido acima, a validade externa de uma estratégia de trombectomia direta, sem trombólise, para nossa realidade brasileira é muito limitada.
De forma geral, apenas ~10% dos AVCi se apresentam em até 6h do início dos sintomas e apresentam oclusão de grande vaso com indicação de para trombectomia mecânica e apenas ~10% dos que se apresentam em 6-24h dos sintomas são elegíveis para trombectomia mecânica. 12
O cenário fica mais dramático considerando o nosso dia-a-dia de: dificuldade em reconhecimento dos sintomas pela população; demora em procura de atendimento médico; atraso em suspeita/diagnóstico pela equipe de emergência; difícil acesso a tomografia/angiotomografia em muitos serviços de pronto-atendimento menores; baixa disponibilidade, capacitação para e uso de trombolíticos (mesmo quando disponíveis); e ainda pior disponibilidade e mais difícil acesso a serviço de endovascular/neurorradiologia intervencionista. Tudo isto agravado por manejo não especializado na fase aguda e subaguda, não reconhecimento de complicações e, no fim da via crucis, perda de janela para indicação de craniectomia descompressiva.
Não por coincidência, há menos de uma semana, atendi durante plantão de Neurocirurgia o caso da imagem abaixo, o qual exemplifica o problema e que, infelizmente, não é incomum. Homem, 41 anos, sem comorbidades conhecidas; provável acidente isquêmico transitório em 04/05; ictus do AVCi no meio da manhã de 05/05; admissão no primeiro pronto-atendimento no início da tarde de 05/05; tomografia de crânio no final da tarde de 05/05, com sinal da artéria cerebral média hiperdensa e já com sinais evidentes de isquemia; permaneceu internado e sem novos exames até que evoluiu com piora do nível de consciência, necessidade de intubação e anisocoria entre 07 e 08/05; nova tomografia de crânio na manhã de 08/05, com infarto estabelecido e importante desvio da linha média; e então, mais de 24h após, transferência para avaliação com “neuro” ao meio dia de 09/05, quando o vi já em glasgow 3T, em midríase bilateral arreativa e sem qualquer outro reflexo de tronco encefálico – traduzindo, já em morte encefálica.
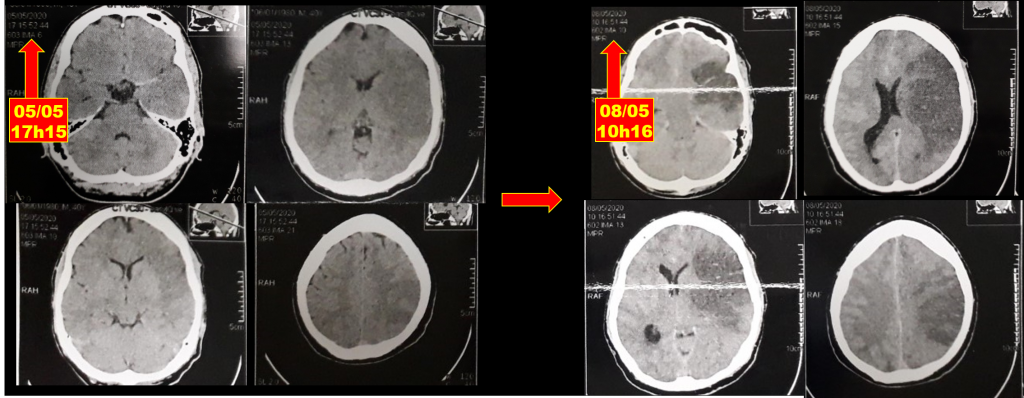
De certa forma, é uma fantasia desconectada da realidade discutirmos evidências quanto ao benefício adicional ou não da trombólise antes da trombectomia mecânica enquanto casos como o acima ainda são frequentes.
O DIRECT-MT vai mudar conduta? Nossa impressão e recomendação
Considerando que: a maioria dos centros de atendimento de urgência não tem pronta disponibilidade de serviço de endovascular; a maioria dos pacientes elegíveis demandará um tempo valioso para transferência; e que a trombectomia também não é um procedimento perfeito (nem todas as punções são fáceis e rápidas e nem todos os casos tem sucesso na recanalização mecânica), a trombólise endovenosa seguida pela trombectomia mecânica ainda deve ser o tratamento padrão recomendado. Não seria prudente perder um tempo valioso na transferência confiando apenas na trombectomia e a trombólise pode ainda ser entendida como uma “terapia ponte” em uma parcela dos casos. Este raciocínio deve valer para a maioria das realidades do mundo e, de forma mais importante, para o Brasil.
Mas, e para pacientes admitidos em centros terciários, de referência, com disponibilidade de endovascular/neurorradiologia intervencionista? Dadas algumas das limitações discutidas acima, acredito que devemos ser cautelosos em considerar “abandonar” a trombólise por completo. Entretanto, em casos com oclusão de grandes vasos documentada e as seguintes situações: previsão de atraso logístico para administração do trombolítico; pacientes com alto risco de sangramento; contraindicação relativa para a trombólise que desperte receio na equipe; e, particularmente, se associado a tempo prolongado desde os sintomas (final de janela, 3 a 4,5h por exemplo), quando a efetividade (NNT) do trombolítico é menor, a estratégia de trombectomia mecânica direta deve ser considerada, sem a “culpa” de poder estar prejudicando o desfecho funcional do paciente.
Outros ensaios clínicos avaliando esta mesma questão ainda estão em andamento. 13–15
* Em tempo, no SKIP trial, um ensaio clínico relativamente pequeno, com 204 pacientes, não houve diferença entre os grupos para o desfecho primário funcional em 90 dias (mRS 0-2; Trombectomia direta 59,4% vs 57,3%, p=0,18 para não inferioridade), porém não conseguiu demonstrar não-inferioridade (intervalo de confiança largo). O grupo que recebeu a trombólise apresentou maior incidência de sangramento intracraniano em 36h (50,5% vs 33,7%, p=0,02).
Referências
1. Wardlaw JM, Murray V, Berge E, del Zoppo GJ. Thrombolysis for acute ischaemic stroke. Cochrane Database Syst Rev [Internet] 2014;Available from: http://doi.wiley.com/10.1002/14651858.CD000213.pub3
2. Tsivgoulis G, Katsanos AH, Alexandrov A V. Reperfusion Therapies of Acute Ischemic Stroke: Potentials and Failures. Front Neurol [Internet] 2014;5. Available from: http://journal.frontiersin.org/article/10.3389/fneur.2014.00215/abstract
3. Campbell BCV, Mitchell PJ, Churilov L, et al. Tenecteplase versus Alteplase before Thrombectomy for Ischemic Stroke. N Engl J Med [Internet] 2018;378(17):1573–82. Available from: http://www.nejm.org/doi/10.1056/NEJMoa1716405
4. Coutinho JM, Liebeskind DS, Slater LA, et al. Combined intravenous Thrombolysis and Thrombectomy vs Thrombectomy alone for acute ischemic stroke: A pooled analysis of the SWIFT and STAR studies. JAMA Neurol [Internet] 2017;74(3):268–74. Available from: http://archneur.jamanetwork.com/article.aspx?doi=10.1001/jamaneurol.2016.5374
5. Kaesmacher J, Mordasini P, Arnold M, et al. Direct mechanical thrombectomy in tPA-ineligible and -eligible patients versus the bridging approach: a meta-analysis. J Neurointerv Surg [Internet] 2019;11(1):20–7. Available from: http://jnis.bmj.com/lookup/doi/10.1136/neurintsurg-2018-013834
6. SKIP Study Clinical Trial Details [Internet]. [cited 2020 May 14];Available from: https://www.professional.heart.org/professional/ScienceNews/UCM_505646_SKIP-Study-Clinical-Trial-Details.jsp
7. Yang P, Zhang Y, Zhang L, et al. Endovascular Thrombectomy with or without Intravenous Alteplase in Acute Stroke. N Engl J Med [Internet] 2020;NEJMoa2001123. Available from: http://www.nejm.org/doi/10.1056/NEJMoa2001123
8. Yang P, Treurniet KM, Zhang L, et al. Direct Intra-arterial thrombectomy in order to Revascularize AIS patients with large vessel occlusion Efficiently in Chinese Tertiary hospitals: A Multicenter randomized clinical Trial (DIRECT-MT)—Protocol. Int J Stroke 2019;0(0):1–10.
9. Goyal M, Menon BK, van Zwam WH, et al. Endovascular thrombectomy after large-vessel ischaemic stroke: a meta-analysis of individual patient data from five randomised trials. Lancet [Internet] 2016;387(10029):1723–31. Available from: https://linkinghub.elsevier.com/retrieve/pii/S014067361600163X
10. Albers GW. Thrombolysis before Thrombectomy — To Be or DIRECT-MT? N Engl J Med [Internet] 2020;NEJMe2004550. Available from: http://www.nejm.org/doi/10.1056/NEJMe2004550
11. Burgos AM, Saver JL. Evidence that Tenecteplase Is Noninferior to Alteplase for Acute Ischemic Stroke. Stroke [Internet] 2019;50(8):2156–62. Available from: https://www.ahajournals.org/doi/10.1161/STROKEAHA.119.025080
12. Oliveira-Filho J, Samuels OB. Mechanical thrombectomy for acute ischemic stroke. UpToDate 2020;1–20.
13. DIRECT-SAFE: A Randomized Controlled Trial of DIRECT Endovascular Clot Retrieval Versus Standard Bridging Thrombolysis With Endovascular Clot Retrieval, NCT03494920 [Internet]. ClinicalTrials.gov. 2018 [cited 2020 May 14];Available from: https://clinicaltrials.gov/ct2/show/NCT03494920
14. Bridging Thrombolysis Versus Direct Mechanical Thrombectomy in Acute Ischemic Stroke (SWIFT DIRECT), NCT03192332 [Internet]. ClinicalTrials.gov. 2017 [cited 2020 May 14];Available from: https://clinicaltrials.gov/ct2/show/NCT03192332
15. Multicenter Randomized CLinical trial of Endovascular treatment for Acute ischemic stroke in the Netherlands (MR CLEAN-NO IV), ISRCTN80619088 [Internet]. ISRCTN Regist. 2017 [cited 2020 May 14];Available from: http://www.isrctn.com/ISRCTN80619088